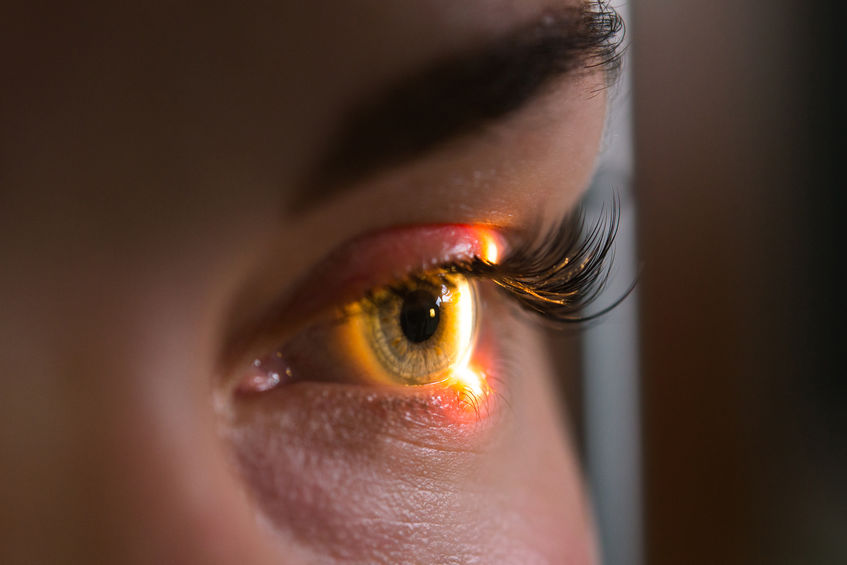
O melanoma ocular é um tipo de câncer que se desenvolve a partir dos melanócitos, que são células responsáveis pela nossa pigmentação. Quando esse tipo de tumor acomete os olhos, surge como pequenas pintas que se transformam em lesões malignas no fundo do olho, em uma membrana denominada coroide.
Por isso, esse tipo de cancro também é conhecido como melanoma de coroide, ou melanoma intraocular. Por acometer uma área atrás da retina, ele só pode ser observado com um exame oftalmológico em que o médico dilate a pupila e examine o fundo do olho.
Apesar de ser um problema de saúde grave, esse câncer tem tratamento. O procedimento para tratar o melanoma ocular dependerá, principalmente, do seu estágio e tamanho.
Em função disto, o diagnóstico precoce é fundamental, pois quanto menor a lesão, maiores são as chances de preservação da visão do indivíduo.
Tipos de tratamento do melanoma ocular
O tipo de tratamento para o tumor na coroide leva em consideração dois fatores fundamentais: a preservação da visão e a sobrevivência do indivíduo.
Quanto menor a lesão, mais fácil será o tratamento e, consequentemente, maiores as chances de preservação da visão. No entanto, quando o câncer já está em estágio mais avançado, o médico responsável, para evitar que a metástase afete outros órgãos, pode optar pela retirada do olho doente.
Melanomas pequenos e médios
Quando as lesões são pequenas ou médias, o problema pode ser tratado principalmente com radiação, laser e cirurgia.
No entanto, atualmente, as técnicas que apresentam maior efetividade no tratamento do melanomas pequenos e médios na vista é a braquiterapia e a endo-ressecção.
A endo-ressecção é um tipo de microcirurgia para a retirada do tumor no fundo do olho.
Já a braquiterapia é um tratamento por radiação em que o dispositivo radioativo é colocado do lado de fora do olho acometido, por meio de uma cirurgia. Sendo assim, a radiação é aplicada apenas no local onde está localizado o tumor, não afetando outros órgãos.
Após ambas as técnicas, o indivíduo pode retomar a rotina de vida depois de poucos dias da realização do procedimento.
Melanomas grandes
Quando o tumor já está em estágio avançado, a braquiterapia e a endo-ressecção deixam de ser opção segura. Nesse caso, o oftalmologista responsável geralmente opta pela enucleação, ou seja, a retirada do olho com a lesão cancerígena.
Essa abordagem pode parecer muito ruim, no entanto, o que está sendo considerado com essa opção de tratamento é salvar a vida do indivíduo.
Quando um tumor na vista está grande, as chances de metástase são grandes. Isso quer dizer que ele pode atingir outros órgãos. No caso de tumores no olho, o órgão geralmente afetado é o fígado.
Após a cirurgia de retirada do olho, a questão estética é sanada com a colocação de um prótese bastante similar ao real.
No entanto, todo indivíduo acometido de melanoma deve ser acompanhado pelos próximos cinco anos, pelo médico responsável e por um oncologista, independentemente do tipo de tratamento ao qual se submeteu. Isso é feito para que se verificar se o melanoma ocular não reincidiu ou se outros órgãos foram afetados.
Quer saber mais? Estamos à disposição para solucionar qualquer dúvida que você possa ter e ficaremos muito felizes em responder aos seus comentários sobre este assunto. Leia outros artigos e conheça mais do nosso trabalho como
oftalmologistas em Belo Horizonte!