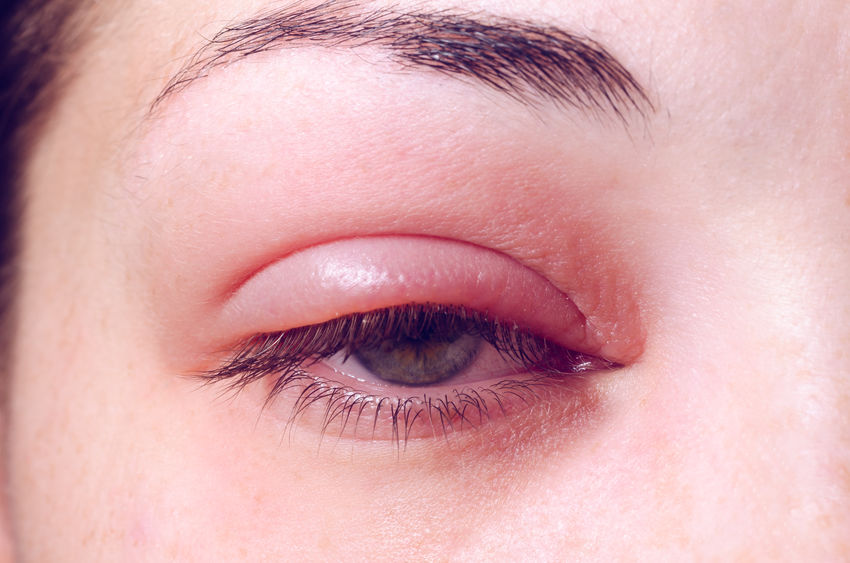
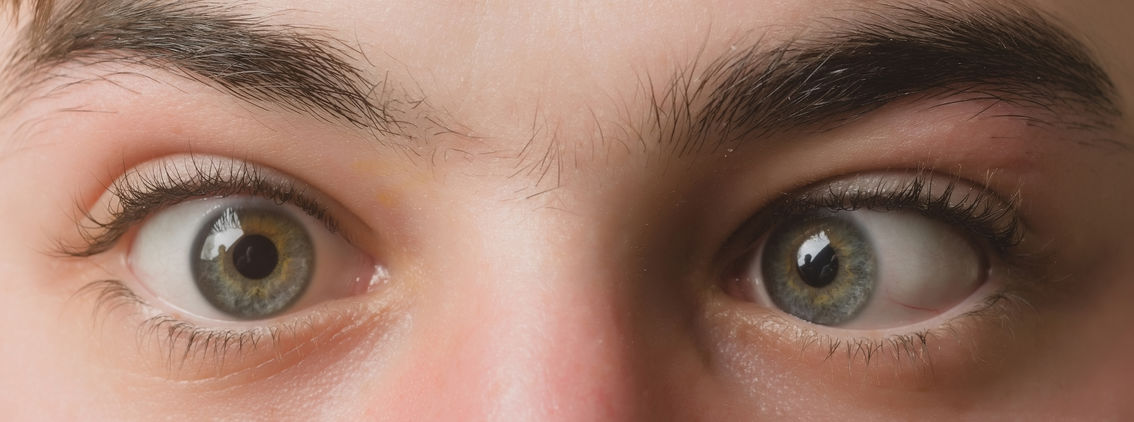
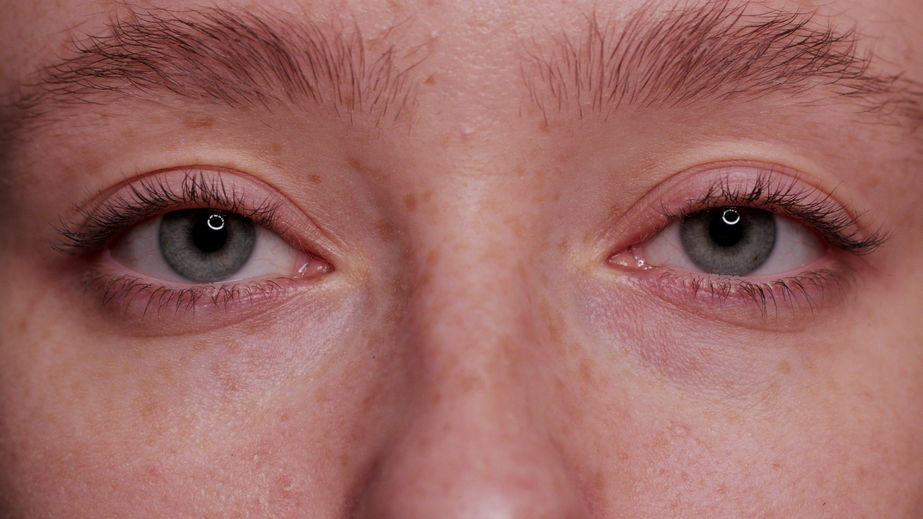
Você já ouviu falar de blefarite? Trata-se de um tipo de inflamação que atinge as pálpebras, provocando certo desconforto. Apesar de incômoda, a blefarite não costuma causar danos permanentes à visão.
Em muitos casos, esta é uma condição recorrente, mas que não evolui com gravidade. Ela pode afetar homens e mulheres de diferentes faixas etárias. O processo inflamatório é tratável.
A blefarite pode ser classificada de duas formas distintas: anterior e posterior. A anterior acontece na parte frontal da pálpebra, na região onde nascem os cílios. A posterior afeta a parte interna da pálpebra, local que estabelece contato com o globo ocular.
Mais comum do que se imagina, a doença acomete cerca de 30% da população mundial. Para saber mais sobre ela, leia o artigo e confira quais são os sintomas, causas e tratamentos possíveis para essa inflamação palpebral.
Sintomas da blefarite
A blefarite não é silenciosa. Ela dá alguns sinais existência. Os principais sintomas são a vermelhidão nos olhos, lacrimejamento excessivo, sensação de areia nos olhos, queimação ocular, inchaço nas pálpebras, piscadas frequentes, sensibilidade à luz, pseudo oleosidade nas pálpebras, cílios grudados ao acordar, descamação ao redor dos olhos, crescimento anormal e assimétrico dos cílios, queda dos cílios, aderência na pálpebra.
Causas
As causas de blefarite não são amplamente conhecidas, mas sabe-se que essa inflamação ocorre quando as glândulas próximas à base dos cílios deixam de funcionar corretamente, o que dá início ao processo inflamatório e manifestação de sintomas como coceira, ressecamento e irritação.
A blefarite pode ter relação com outras condições de saúde como infecção bacteriana, dermatite, disfunções nas glândulas sebáceas localizadas perto dos olhos, rosácea, alergias, etc.
Tratamento
O primeiro passo para tratar a blefarite consiste em buscar suporte oftalmológico para diagnosticar a condição com precisão e dar início ao tratamento adequado. Sendo assim, ao notar qualquer sintoma de inflamação ocular, procure o especialista.
Relate os sinais que percebeu, especificando o local, intensidade e frequência dos sintomas. Para confirmar se realmente se trata de blefarite, o oftalmologista fará um exame detalhado dos olhos e das pálpebras. Se for necessário, ele retirará uma pequena amostra da crosta ou óleo concentrado na região, a fim de analisar e identificar se há fungos ou bactérias.
Se for blefarite, o protocolo de tratamento inclui a higienização adequada dos olhos e pálpebras, aplicação de compressa morna e abstenção de fatores irritantes, como maquiagem e lente de contato. O médico poderá, ainda, recomendar o uso de antibiótico oral e tópico, pomada anti-inflamatória, lubrificante ocular, entre outros. Se houver um problema subjacente, como seborreia ou rosácea, ele deve ser tratado simultaneamente.
Quer saber mais? Estamos à disposição para solucionar qualquer dúvida que você possa ter e ficaremos muito felizes em responder aos seus comentários sobre este assunto. Leia outros artigos e conheça mais do nosso trabalho como oftalmologistas em Belo Horizonte!